EXPERIENCIA EN UNIDAD DE REANIMACIÓN
 Soy una alumna de prácticas de enfermería de 4º año. El segundo periodo del Prácticum II lo estoy realizando en la Unidad de Reanimación (REA) del Hospital de Medina del Campo (Valladolid). La REA es una unidad en la que la monitorización es la principal fuente para poder detectar alteraciones en las constantes vitales de los pacientes. El pulso y la frecuencia cardiaca (FC) aparecen continuamente en el monitor, pero la tensión arterial (TA) está programada para que sea tomada cada cierto tiempo. En un paciente postquirúrgico la tensión arterial se toma de forma continua cada 15 minutos en la primera hora. Llevo pocos días en esta unidad por lo que me estoy adaptando. Realizo diversos trabajos, entre ellos están los siguientes: encender los monitores correspondientes a los ingresos, recibirles, monitorizarles, escribir un comentario acerca de su estado, observar su progreso, entre otras múltiples acciones.
Soy una alumna de prácticas de enfermería de 4º año. El segundo periodo del Prácticum II lo estoy realizando en la Unidad de Reanimación (REA) del Hospital de Medina del Campo (Valladolid). La REA es una unidad en la que la monitorización es la principal fuente para poder detectar alteraciones en las constantes vitales de los pacientes. El pulso y la frecuencia cardiaca (FC) aparecen continuamente en el monitor, pero la tensión arterial (TA) está programada para que sea tomada cada cierto tiempo. En un paciente postquirúrgico la tensión arterial se toma de forma continua cada 15 minutos en la primera hora. Llevo pocos días en esta unidad por lo que me estoy adaptando. Realizo diversos trabajos, entre ellos están los siguientes: encender los monitores correspondientes a los ingresos, recibirles, monitorizarles, escribir un comentario acerca de su estado, observar su progreso, entre otras múltiples acciones.
Comparto esta historia con el fin de que pueda ser útil para cualquier sanitario, pero sobre todo para los principiantes, ya que nos queda mucho por aprender.
Una de mis mañanas en la Unidad de Reanimación estaba esperando la llegada de un paciente procedente de quirófano que había sido intervenido de apendicitis por laparoscopia con anestesia general. Recibimos una llamada procedente de quirófano en la que nos comunicaban que el paciente estaba bastante adormilado, desorientado y que no tardarían en trasladarle a la Unidad de Reanimación. Tras la llegada del paciente la anestesista nos informó brevemente de los aspectos más relevantes a tener en cuenta, que fueron los siguientes: paciente intervenido de apendicitis, con anestesia general, vendaje compresivo en las piernas y con gafas conectadas a una fuente de oxígeno. Mientras recibía esa información, rápidamente colaboraba con el celador, la anestesista y las enfermeras para el traspaso del paciente a la cama correspondiente. A continuación, conecté sus gafas a la fuente de oxígeno y después le monitoricé.
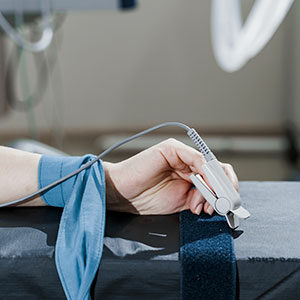
En primer lugar, le puse el pulsioxímetro en el dedo índice de la mano derecha para ver cual era su nivel de saturación ya que acababa de ser extubado. Seguidamente, una de mis compañeras le puso el tensiómetro en el brazo izquierdo porque la vía venosa periférica la tenía en el miembro superior derecho. El monitor estaba programado para que cada 15 minutos durante la primera hora tomara una nueva tensión al paciente. En último lugar, conecté los cables del electrocardiograma para tener monitorizada la frecuencia cardiaca. Las constantes observadas en el monitor eran estables, por lo que decidí irme a un ordenador a registrarlas e incorporar un comentario de llegada a esta unidad en el programa Gacela.
Mientras tanto, seguíamos observando el proceso evolutivo del paciente, siendo mi mayor preocupación el control de las constantes vitales. Pocos minutos después, comenzamos a escuchar una alarma de su monitor debido a la desaparición de la saturación de oxígeno y acudimos a su cama para ver que ocurría, comprobamos que el pulsioxímetro se le había descolocado porque se estaba llevando continuamente la mano derecha a la cara para retirarse las gafas de oxígeno. Se lo volvimos a colocar y le repetimos varias veces “por favor no mueva el brazo derecho”, pero debido a su estado adormilado, este no procesaba correctamente nuestras indicaciones por lo que no mantenía el brazo y la mano derecha sin movimiento.
A consecuencia de esto, nos quedamos sujetándole suavemente la mano unos dos minutos, pero no fue efectivo por lo que optamos por colocarle el pulsioxímetro en el mismo miembro que el tensiómetro. Observamos que la saturación de oxígeno en sangre era óptima por lo que tomamos la decisión de dejar ambos en el mismo miembro. En cuestión de segundos volvió a sonar la alarma de su monitor debido al descenso de la saturación, quedándose en el 80%. En ese momento las enfermeras pidieron al paciente que siguiera las siguientes indicaciones: “¡Respire profundamente!; confírmeme cómo se encuentra, a lo que el paciente contestó “me encuentro bien”. Simultáneamente le iban subiendo el flujo de oxígeno para que su saturación mejorase. Me sorprendió ver la rapidez de actuación de las enfermeras, su seguridad y el control de la situación sin perder en ningún instante la calma. Por el contrario, mi frecuencia cardiaca comenzó a elevarse a la vez que hiperventilaba y temblaba. Instantes más tarde llegó la anestesista y en ese momento la saturación del paciente se estabilizó. Fue entonces cuando volví a sentir la tranquilidad dentro de mí.
La anestesista revisó al paciente y no encontró ningún motivo por el que se hubiera quedado sin saturación. Se quedó un tiempo vigilándole y de nuevo comenzó la desaturación sin aparentemente explicación. Enseguida se dio cuenta que la tensión arterial estaba siendo tomada justamente en ese preciso instante y nos dijo: “no os preocupéis, seguramente la saturación de oxígeno está bajando porque habéis colocado el pulsioxímetro en el mismo brazo, por lo que está produciendo “isquemia” a la circulación que va al antebrazo y a la mano izquierda. Es por eso por lo que no deja captar la saturación real del paciente”. Para evitar de nuevo el problema, lo cambió a la otra mano y se solucionó.
En la colocación correcta del tensiómetro hay que evitar que coincida en el mismo miembro que el pulsioxímetro. Esta situación demuestra que hay circunstancias en las que no se puede aplicar lo que la teoría pauta y hay que adaptarse a la situación del momento. En mi caso, bajo ningún concepto se podía dejar el pulsioxímetro en la mano derecha porque constantemente se perdía la saturación de oxígeno en el monitor. Sin embargo, en el momento que colocamos el pulsioxímetro en el mismo miembro que el tensiómetro, el porcentaje de saturación se estabilizó y nos pareció la mejor opción que aplicarle al paciente. El hecho de que ambas constantes estuvieran monitorizadas en el mismo miembro provocó una lectura incorrecta de la saturación del paciente. Por lo tanto, siempre hay que tenerlo todo supervisado.
Debido a mi escasa experiencia no tenía los conocimientos suficientes como para suponer que la saturación se puede ver alterada si se colocan ambos “dispositivos” en el mismo miembro.
A modo de conclusión quiero destacar que a medida que voy avanzando mis prácticas me doy cuenta, por un lado, de que en este trabajo es fundamental mantener la calma ya que te permite tomar decisiones adecuadas en cada momento y, por otro lado, que el tiempo de reacción es fundamental, ya que cuánto más rápido reacciones menos consecuencias acarreará para el paciente y por tanto habré desempeñado mi trabajo con mayor eficacia.
Sé que a lo largo de mi carrera profesional experimentaré diversas situaciones “originadas” en el hospital que no son programadas por lo que pienso que el personal sanitario tiene que estar preparado para afrontarlas correctamente. Y en ocasiones tienen que improvisar de la mejor manera posible. Gracias a esta experiencia soy más consciente de que responder con la mayor brevedad y buscar una solución efectiva a cualquier problemática que se presente es de vital importancia para los pacientes. Seguramente, el día que me toque vivirlo a mi de manera profesional, recuerde este día y sepa que es lo que tengo que hacer sin perder la calma. Finalmente, quiero dejar constancia de que en el Hospital de Medina del Campo se encuentra un personal sanitario perfectamente preparado en la Unidad de Reanimación.